Les manifestations de la lèpre sont très variables d’une personne à l’autre en fonction de la forme développée (pauci- ou multibacillaire), de la prise en charge précoce ou tardive de la maladie, et du maintien d’un suivi sur le long terme.
Les formes paucibacillaires, ou tuberculoïdes, se manifestent par une ou plusieurs taches de couleur plus claire que la peau normale (hypochrome) ou cuivrée avec perte de sensibilité au toucher de la zone concernée, signe spécifique de la maladie.
Les formes multibacillaires, ou lépromateuses, se manifestent sous forme de lépromes, sortes de « boules » de 1 à 20 mm, indolores et sans baisse de sensibilité. Ces lépromes peuvent atteindre tout le corps, mais ont une prédilection pour le visage, lui donnant un aspect boursouflé caractéristique, appelé faciès léonin.
Il existe de nombreux aspects intermédiaires entre ces deux formes.
En cas de réaction de réversion cutanée, ces lésions deviennent alors douloureuses, gonflées et rouges voire prennent un aspect de peau brûlée laissant une cicatrice définitive.
Autre réaction immunologique, l’érythème noueux lépreux peut survenir chez les patients atteints de formes multibacillaires, ou lépromateuses. Il se présente de manière brutale par poussées sous forme de nodules douloureux des bras et jambes, associés à de la fièvre, un gonflement tendu du visage et des extrémités, des douleurs des articulations qui peuvent être gonflées et parfois des signes généraux plus sévères.
L’atteinte se manifeste par une ou plusieurs macules (taches plates) ou avec un relief en bordure, de couleur plus claire que la peau normale (hypochrome) ou cuivrée, parfois plus rouge (érythémateuse), avec perte de sensibilité au toucher.
L’atteinte cutanée est classiquement diffuse à l’ensemble du corps et se manifeste sous forme de lépromes qui peuvent prendre la forme de nodules de 1 à 20 mm (lépromes papulaires et nodulaires), surmontés d’une peau lisse. Indolores et sans baisse de sensibilité, ils peuvent atteindre tout le corps mais ont une topographie de prédilection pour le visage, formant ce qu’on appelle le faciès léonin, les oreilles et la face d’extension des membres.
Les patients atteints de forme lépromateuse peuvent aussi développer une réaction immunologique intense appelée érythème noueux lépreux. Il s’agit de nodules inflammatoires (nouures) qui soulèvent la peau, douloureuses, disposées de manière assez symétrique sur les membres, pouvant avoir une évolution nécrotique (la peau s’érode ou fait des « cloques d’eau » comme si elle était brûlée laissant souvent une cicatrice définitive). Contrairement aux lépromes, les nouures d’érythème noueux surviennent brutalement par poussées en contexte de fièvre, de gonflement tendu du visage, de douleurs des articulations qui peuvent être gonflées et parfois de signes généraux plus sévères.
Dans La classification de Ridley et Jopling, il existe des formes intermédiaires entre la forme lépromateuse et la forme tuberculoïde de la lèpre.
Elles sont appelées formes « borderline ».
Ainsi le diagnostic au premier coup d’œil est plus difficile dans les « formes borderline » : taches hypochromes ou cuivrées diffuses avec sensibilité conservée, aspects évocateurs d’autres affections cutanées devant des aspects en anneau ou une desquamation…
C’est la forme initiale de la maladie qui survient peu de temps après la contamination par M. Leprae. Elle peut ensuite régresser spontanément, ou aboutir à une lèpre dans une forme classique (TT, BT, BB, BL, LL).
Parfois les lésions peuvent, spontanément ou sous traitement, être le siège d’une réaction de réversion cutanée. Elles deviennent alors boursoufflées et rouges, voire nécrotiques (la peau s’érode ou fait des « cloques d’eau » comme si elle était brûlée, laissant souvent une cicatrice définitive) et douloureuses. Cela s’associe souvent à une altération de l’état général, de la fièvre, des douleurs articulaires et une majoration temporaire des signes neurologiques.
Il peut y avoir d’emblée les manifestations cutanées tardives de la maladie, liées à l’atteinte des nerfs comme les plaies des mains et des pieds jusqu’au mal perforant plantaire et un aspect fripé comme du papier à cigarette des territoires neurologiques atteints.
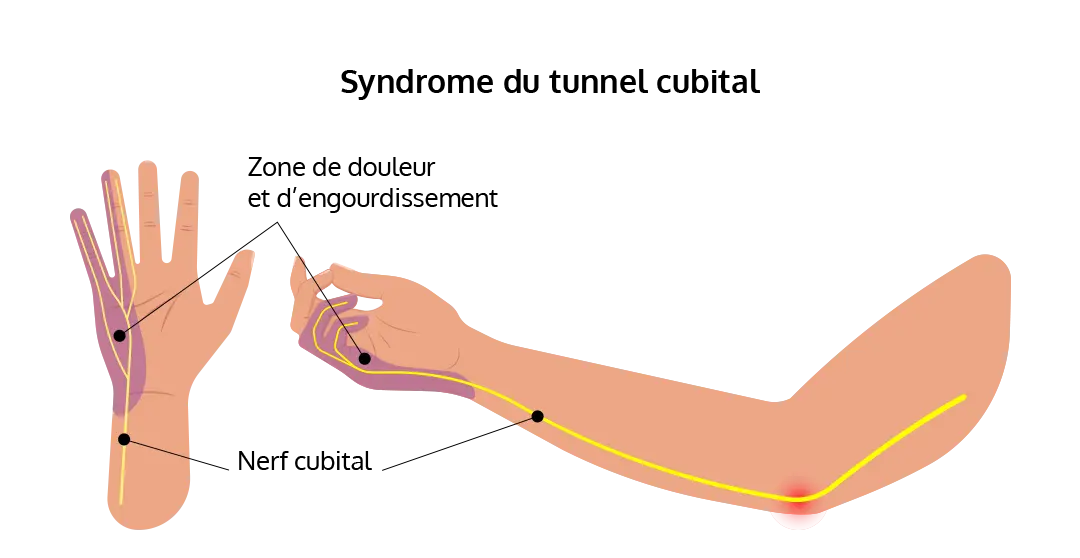
Les nerfs sont fréquemment atteints quelle que soit la forme de la maladie, engendrant une ou plusieurs névrites. Ces dernières se manifestent par une augmentation de volume des nerfs ou hypertrophie nerveuse, par des douleurs pouvant être très intenses ou se limiter à une sensation de fourmillement, par une perte de de sensibilité partielle ou totale des muscles contrôlés par les nerfs atteints. Les principales topographies concernées sont les mains, les avant-bras jusqu’aux coudes, les pieds et jambes jusqu’aux genoux, parfois le haut du visage.
Cette perte de sensibilité augmente les risques de coupures et brûlures accidentelles, mais aussi, à long terme, le risque de plaies qui persistent et s’infectent notamment aux pieds (mal perforant plantaire).
De même la perte de motricité empêche de réaliser des tâches ménagères et de travailler. Lors de l’atteinte des pieds, elle favorise la chute, et à long terme la rétraction des muscles qui ne sont plus mobilisés (doigts en griffe, déformation des pieds, échec de la rééducation).
Que sont les nerfs et à quoi servent-ils ?
Les nerfs sont des structures anatomiques que l’on pourrait comparer à des cordons ou des câbles électriques, qui cheminent depuis la moelle épinière vers le reste du corps dans des zones précises. La moelle épinière, située dans la colonne vertébrale, assure la communication entre le cerveau et les nerfs. Le cerveau et la moelle épinière forment ce que l’on appelle le système nerveux central (en orange sur le schéma), et les nerfs forment ce que l’on appelle le système nerveux périphérique (en bleu sur le schéma). On peut schématiser le rôle des nerfs de la façon suivante :
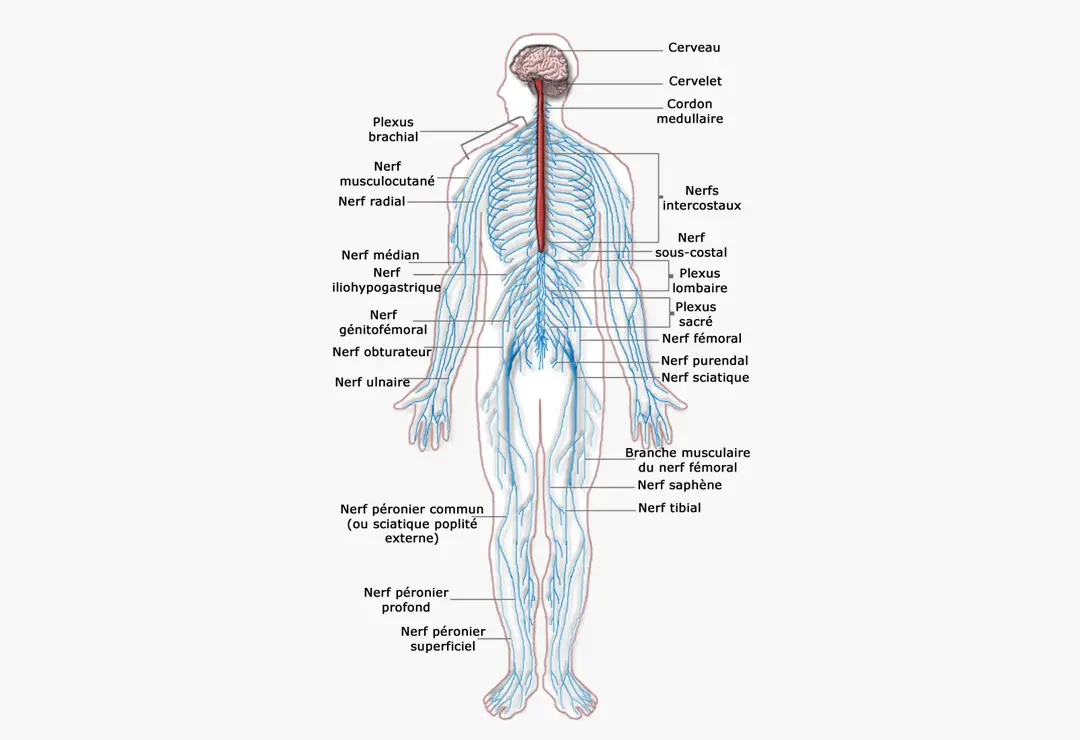
Dans la lèpre, et quelle que soit sa forme, les nerfs sont fréquemment atteints, soit directement par l’infection à M. Leprae, soit par la réaction immunologique du système immunitaire. Une inflammation autour et/ou dans le nerf se développe. C’est ce que l’on appelle la névrite lépreuse.
Cette névrite peut être due à une compression du nerf quand il est « entouré » d’inflammation et qu’il passe dans certaines zones du corps plus étroites :
De manière plus rare, d’autres nerfs peuvent être atteints, notamment sur le visage : nerf facial et nerf trijumeau.
La névrite peut également être due à une destruction du nerf, alors définitive.
Les manifestations de la névrite qui peuvent être isolées ou associées sont la douleur, le déficit sensitivo-moteur et l’hypertrophie nerveuse. Il peut y avoir un seul ou plusieurs nerfs atteints en même temps ou durant l’évolution de la maladie.
La douleur peut être légère et correspondre à une sensation de fourmillement d’intensité variable sur le territoire du nerf concerné (paresthésie). Elle peut être modérée à forte et correspondre à une sensation de brûlure ou de décharge électrique au niveau du nerf concerné (douleur neuropathique). La douleur peut être déclenchée :
La douleur peut être spontanée, survenant par fulgurances souvent la nuit, entravant le sommeil, voire continue.
Le déficit sensitif est la perte de capacité à sentir le toucher, le froid, le chaud, etc. dans le territoire d’un nerf. Il peut apparaître très progressivement, précédé par une phase de sensation de fourmillement, puis une phase douloureuse. Quand cette perte de sensibilité est incomplète, on parle d’hypoesthésie, quand elle est complète c’est une anesthésie.
Les conséquences sont principalement le risque de se blesser ou de se brûler et d’avoir des plaies répétées qui peuvent s’infecter. Il existe des complications à long terme lorsque le nerf est définitivement lésé.
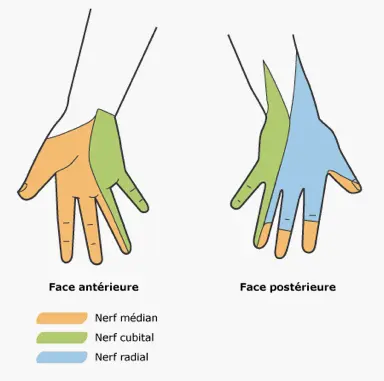
La perte de sensibilité au niveau des taches dépigmentées (lèpre tuberculoïde) sur la peau correspond également à une atteinte des fibres nerveuses mais cette fois de très petite taille.
C’est la perte partielle ou totale de la force dans les muscles commandés par le nerf atteint. Après un certain temps, le muscle non utilisé s’amincit et perd ses capacités (amyotrophie) avec pour conséquences :
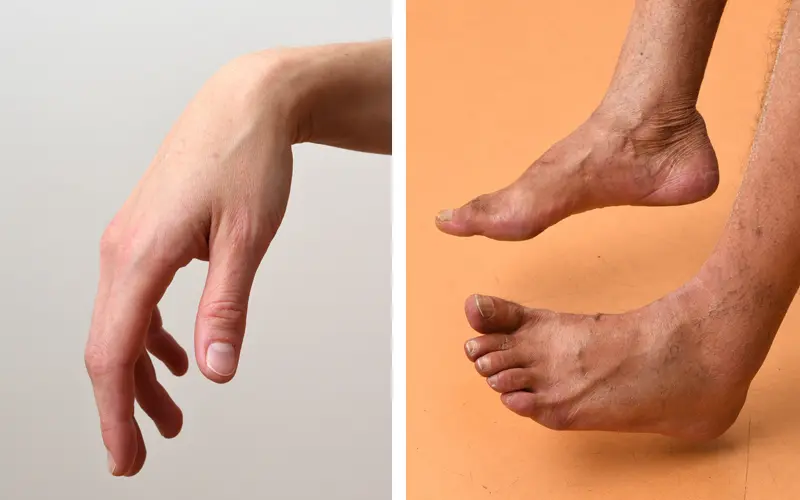
Déficit du releveur de la main et déficit du releveur du pied droit
C’est l’augmentation du calibre du nerf. Celle-ci peut se voir ou se sentir à la palpation du ou des nerfs atteints dans les zones du corps où ils sont les plus affleurants à la peau. C’est le cas au niveau des points de compression suscités, mais aussi au niveau des faces latérales du cou (hypertrophie du plexus cervical superficiel) et au-dessus des yeux (hypertrophie du nerf sus-orbitaire).
La névrite lépreuse peut apparaitre soit en même temps que les lésions de la peau, soit à l’introduction du traitement anti-lépreux ou plus tard dans la maladie.
Parfois, l’atteinte des nerfs est isolée, c’est ce qu’on appelle une lèpre neurologique pure. Il s’agit d’une forme considérée comme rare et de diagnostic difficile qui nécessite souvent de faire une biopsie du nerf atteint.
Dans les formes multibacillaires ou lépromateuses, l’infection directe par M.Leprae de la muqueuse nasale peut entrainer un écoulement clair et des saignements, puis une évolution vers un affinement muqueux et des croûtes, jusqu’à la perforation de la cloison et des cartilages, puis l’effondrement définitif des os du nez, c’est ce qu’on appelle l’ensellure nasale.
Un écoulement nasal clair qui ne guérit pas (rhinite persistante) et des saignements de nez (épistaxis) sont très fréquemment associés aux formes de lèpres lépromateuses. Il s’agit du stade débutant qui peut évoluer vers la présence d’un écoulement plus épais, des croûtes, une obstruction nasale par épaississement et infiltration de la muqueuse nasale responsable de sténoses des conduits narinaires.
À un stade avancé, la rhinite devient sèche et la muqueuse s’affine (rhinite atrophique) et l’évolution peut aller jusqu’à la perforation de la cloison et des cartilages du nez et même l’effondrement définitif des os du nez. Rarement, des atteintes de la muqueuse buccale, du pharynx et du larynx peuvent s’associer, sous forme de lépromes.
L’atteinte de l’œil, plus fréquente dans les formes multibacillaires, ou lépromateuses, peut se manifester par des douleurs, des petites lésions du blanc de l’œil, un œil rouge et une baisse de la vision pouvant évoluer vers la perte totale de la vision.
Plus fréquentes dans les formes lépromateuses et borderline lépromateuses, les atteintes peuvent être liées :
Ces atteintes oculaires peuvent évoluer vers la perte totale de la vision (cécité).
Conséquence de l’atteinte des nerfs, les os en regard des plaies non ou mal soignées des mains et des pieds, s’infectent avec les bactéries de l’environnement. Les os sont peu à peu détruits (ostéite bactérienne), conduisant à l’amputation spontanée ou chirugicale de la zone atteinte.
Dans les formes multibacillaires, ou lépromateuses, les articulations peuvent être infectées par M. Leprae ou inflammées par l’activation excessive des défenses immunitaires. C’est ce qu’on appelle l’arthrite : l’articulation devient alors douloureuse, chaude, voire rouge et gonflée. Elle peut être limitée à une seule articulation ou diffuse (monoarthrite ou polyarthrite lépromateuse).
1 – La plus fréquente est l’infection des os des pieds par des bactéries de la peau ou de l’environnement, qui complique une plaie chronique du pied (mal perforant plantaire) non ou insuffisamment traitée. L’ostéite du mal perforant plantaire peut aboutir à l’amputation spontanée ou thérapeutique de l’orteil voire d’une partie du pied.
Exceptionnellement, l’atteinte de l’os peut être liée à l’infection directe de l’os par M. Leprae dans les formes lépromateuses et peut s’étendre secondairement à l’articulation (ostéo-arthrite).

2 – L’arthrite voire l’ostéo-arthrite réactionnelle, qui correspond à une inflammation sans infection d’une ou plusieurs articulations voire des os lorsque le patient atteint de lèpre présente une réaction de type 1 (réaction de réversion) ou une réaction de type 2 (érythème noueux lépreux).
3 – L’atteinte des petits os, d’origine neurologique, est appelée acro-ostéolyse.
Elle correspond à la destruction progressive des phalanges des doigts et des orteils lorsqu’ils sont sur le territoire d’un nerf atteint par la lèpre.
Progressivement les doigts et les orteils se déforment et raccourcissent sans nécessairement avoir été infectés ou blessés auparavant.
Une articulation correspond à l’espace qui forme la jonction entre deux os. Elle est délimitée par une sorte de poche appelée la membrane synoviale et contenant le liquide synovial.
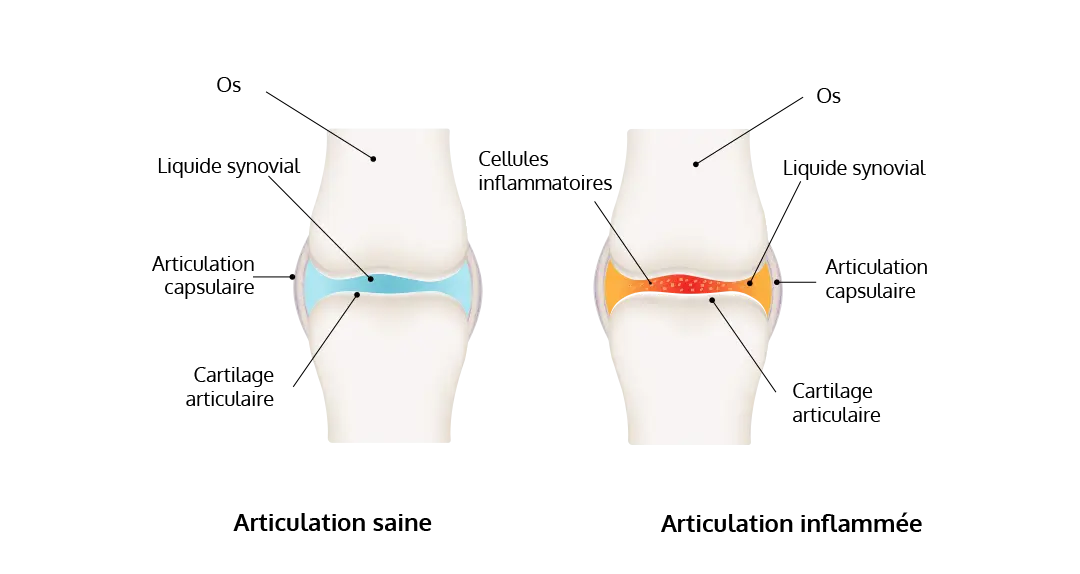
On appelle arthrite la modification du liquide synovial qui devient inflammé et/ou infecté. L’articulation devient alors douloureuse, chaude, voire rouge et gonflée.
Dans le cas de la lèpre, l’arthrite peut être directement liée à l’infection par M. Leprae. Soit par infection de l’os adjacent ce qui est très rare et ne concerne qu’une articulation (mono-arthrite lépromateuse), soit par l’infection diffuse de plusieurs grosses articulations comme les coudes ou les genoux (polyarthrite lépromateuse) au début de la maladie. Ces formes infectieuses ne surviennent que dans les formes de lèpre lépromateuse.
Mais la cause la plus fréquente d’arthrite demeure l’inflammation de l’articulation, sans infection, liée à l’activation intense du système immunitaire durant l’érythème noueux lépreux. Plusieurs articulations peuvent être touchées (polyarthrite).
Plus rarement, l’atteinte des articulations, d’origine immunitaire, se maintient dans le temps, on parle alors de polyarthrite chronique réactionnelle. Elle concerne les petites articulations des mains, et peut conduire à des diagnostics erronés de maladie auto-immune des articulations, comme la polyarthrite rhumatoïde et à la prescription de traitements inadaptés avec un risque d’aggravation de la lèpre alors non diagnostiquée.
Plus rarement la lèpre peut atteindre les ganglions, le foie, le rein et l’appareil uro-génital. Dans les formes lépromateuses, les ganglions peuvent présenter une augmentation de taille. On peut noter cette hypertrophie ganglionnaire au niveau inguinal (aine), épitrochléen (derrière le coude), cervical (cou) et axillaire (aisselles)
Le foie peut être directement atteint par le M. Leprae ou subir les conséquences de l’activation prolongée du système immunitaire (amylose dans les formes lépromateuses) [Swathi M. Indian J Lepr. 2014]
Le rein peut également souffrir de l’inflammation prolongée dans les formes lépromateuses et dans le contexte d’érythème noueux lépreux [Silva Junior, Geraldo Bezerra da et al. Revista do Instituto de Medicina Tropical de Sao Paulo. 2015]
Enfin, la lèpre se manifeste sur l’appareil uro-génital sous forme d’écoulement douloureux urinaire (urétrite purulente) ou d’atteinte testiculaire (orchite, épididymite) très fréquente et souvent asymptomatique dans les formes lépromateuses pouvant se compliquer d’une gynécomastie (apparition ou augmentation de taille de glande mammaire chez l’homme) et d’infertilité secondaire [Gunawan H et al, Int J Infect Dis. 2020].
En atteignant les nerfs, la lèpre cause une neuropathie séquellaire.
La perte de sensibilité génère des plaies à répétions qui s’infectent, pouvant aller jusqu’à l’amputation.
La perte de motricité entraine des rétractions des doigts et pieds, et des invalidités sévères.
Les douleurs telles que des décharges ou des sensations de brûlures survenant par fulgurances dans les membres, souvent la nuit, peuvent persister. De même, l’atteinte de l’œil à un stade séquellaire peut conduire à la perte partielle ou totale de vision.
Ces séquelles très lourdes et invalidantes concourent à la stigmatisation et à l’exclusion socio-professionnelle et familiale. Elles engendrent souvent des états dépressifs. Toutefois, une prise en charge précoce de la maladie, un traitement suivi et des visites de contrôle régulières peuvent favoriser la récupération totale ou partielle des nerfs abimés.
Les nerfs ont pour fonction de garantir la sensibilité et la motricité de la zone qu’ils innervent.
Territoires nerveux les plus souvent touchés :

Quand leurs fonctions sont altérées définitivement, on parle de neuropathie séquellaire.
Si la sensibilité est altérée, le patient ne ressent plus la douleur dans le ou les territoires nerveux concernés.
Par exemple, en cuisinant, en cas de brûlure ou de coupure, il n’aura pas le réflexe de retirer sa main. Sa plaie sera alors plus importante que celle d’une personne aux nerfs sains.
L’absence de douleur retardera aussi le constat de la plaie et la mise en place des soins.
Ainsi, en cas de neuropathie séquellaire du territoire ulnaire, radial, ou médian, le risque est très élevé d’avoir des infections secondaires jusqu’à des plaies ou des brûlures sévères qui peuvent aboutir à la nécrose du tissu blessé, et à son amputation spontanée ou chirurgicale.

La sensibilité diminuée ou absente aux pieds peut engendrer un mal perforant plantaire, comme chez le diabétique. Il s’agit d’une plaie de la plante du pied ou de l’orteil d’origine multifactorielle : présence d’un caillou dans la chaussure, semelles ou chaussures non adaptées à la forme du pied, brûlure, traumatisme, etc.
Comme cette plaie n’est pas douloureuse et est soumise à beaucoup de pression lors de la marche, elle passe inaperçue et devient creusante, parfois jusqu’à l’os. Le mal perforant plantaire est à l’origine d’infections graves, notamment des os du pied, qui entrainent des amputations spontanées ou chirurgicales, bien connues et très stigmatisantes chez les patients atteints de lèpre.
L’atteinte sensitive, en plus de diminuer la sensibilité, engendre des douleurs neuropathiques chroniques telles que des décharges ou des sensations de brûlures survenant par fulgurances dans les membres, souvent la nuit.
Ces douleurs nécessitent le recours à des anti-douleurs spécifiques et parfois à une consultation spécialisée dans la douleur.
Si c’est la fonction motrice du nerf qui est atteinte, les muscles du territoire concerné ne se contractent plus. C’est le déficit moteur. Les muscles finissent par devenir très faibles et fins voire disparaître. On parle d’amyotrophie.
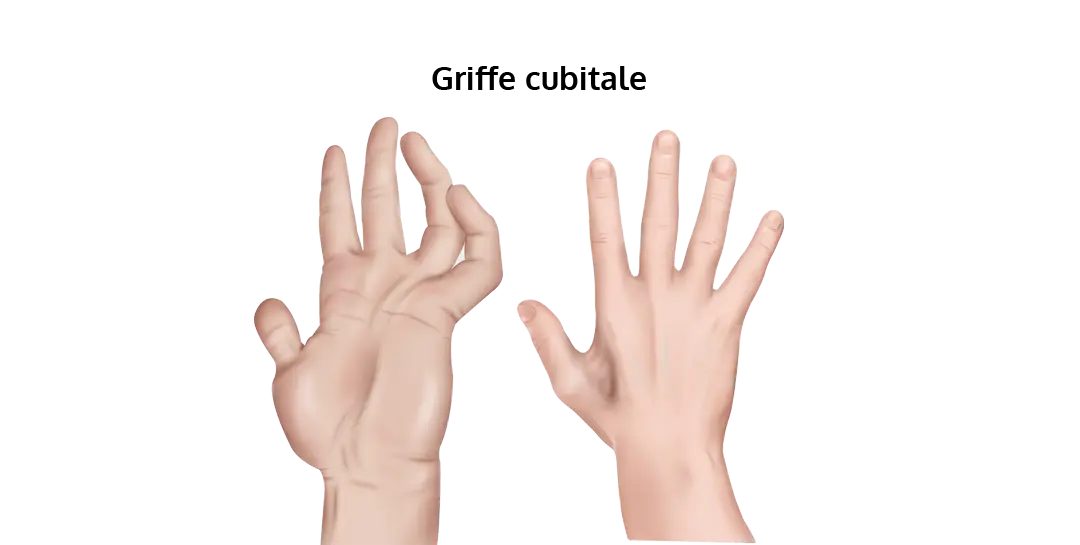
Par exemple, la main est souvent atteinte aux trois derniers doigts, qui se rétractent et font apparaître une griffe cubitale. L’usage de la main peut être alors limité ou impossible.
La plupart du temps, les atteintes sensitives et motrices se cumulent, rendant complexe la prise en charge des patients. Elle passe par la confection de semelles et chaussures sur mesure, des orthèses pour les doigts et mains, des chirurgies de décompressions nerveuses, des amputations et surtout une adaptation du poste du travail.